Дискінезія жовчних шляхів
Поширеність
Дискінезія (дисфункція) жовчних шляхів — це неузгоджене, несвоєчасне, недостатнє або надмірне скорочення жовчного міхура і (або) жовчних проток або їхніх сфінктерів у поєднанні з порушенням тонусу, що може супроводжуватися порушенням виділення жовчі.
В основі дисфункції позапечінкових жовчних шляхів лежить порушення взаємодії систем, які координують послідовність скорочення і розслаблення жовчного міхура і системи м’язів-замикачів.
Дискінезія може виникати в разі відсутності органічних змін з боку жовчного міхура, жовчних проток, а також інших органічних захворювань. У таких випадках її слід вважати самостійним захворюванням (первинна дискінезія жовчних шляхів), яке може призводити до розвитку запального процесу й утворенню каменів у жовчному міхурі. Якщо дискінезія виникає на тлі органічних захворювань жовчних шляхів або інших органів, її розглядають як вторинну.
Через складність диференціальної діагностики визначити частоту первинної дискінезії жовчних шляхів досить важко. За даними різних авторів, вона становить 12,5—25% усіх захворювань жовчовидільної системи. Частіше хворіють жінки молодого віку, астенічної конституції, в яких нерідко спостерігають зв’язок дискінезії з менструальним циклом. При цьому ознаки дискінезії з’являються за 1—4 дні до початку менструації, часто разом з іншими проявами передменструального синдрому. У клімактеричний період частота дискінезії збільшується.
Етіологія і патогенез
Виникнення первинної дискінезії жовчних шляхів спричинюється порушенням функції центральної та вегетативної нервової системи (неврози, гіпоталамічні розлади, дистонія вегетативної нервової системи), ендокринними розладами (недостатнє продукування тироїдину, кортикостероїдів, статевих гормонів). Часом цьому сприяють генетично зумовлена слабкість м’язів жовчного міхура, порушення рівноваги між продукуванням гормонів, що регулюють його скоротливу функцію.
Тривала первинна дискінезія жовчних шляхів може зумовити застій жовчі у жовчному міхурі, що порушує її колоїдну стабільність і призводить до розвитку запального процесу й утворення каменів.
Велике значення у розвитку дискінезії жовчних шляхів мають вісцеро- вісцеральні рефлекси. Рефлекторні порушення моторної функції жовчного міхура і жовчних проток можуть виникати при виразковій хворобі, дуоденіті, гастриті, панкреатиті, запальних процесах в органах малого таза, хворобах хребта. Так, запальний процес у слизовій оболонці дванадцятипалої кишки, її гіпертрофія чи атрофія призводять до порушень секреції панкреозимін- холецистокініну, який відіграє головну роль у регуляції моторики жовчних шляхів.
Вторинна дискінезія жовчних шляхів часто розвивається у хворих на хронічний холецистит без каменя і жовчнокам’яну хворобу. Розвиток і прогресування дискінезії жовчних шляхів тісно пов’язані зі станом надсегментарного вегетативного апарату лімбіко-ретикулярної системи, яка забезпечує іннервацію вегетативних, емоційних і фізичних функцій організму. Функціональна неповноцінність цих утворень відзначається при дистонії вегетативної нервової системи, яка визначається майже у половини хворих із дискінезією жовчних шляхів і характеризується переважанням тонусу симпатичної нервової системи, що веде до підвищення тонусу м’яза — замикача печінково-підшлункової ампули (сфінктера Одді) і зменшення скоротливості жовчного міхура.
Певне значення у виникненні дискінезії жовчних шляхів має спадковість, наявність пренатальної патології, зокрема пізній гестоз вагітності у матері.
Функціональні порушення жовчовидільної системи на тлі спадкової схильності можуть спричинювати різні провокаційні чинники (негативні емоції, порушення дієти, режиму харчування, паління, зловживання алкоголем тощо).
У разі тривалого перебігу дискінезії поступово розвивається ушкодження рецепторного апарату нервових клітин та їхніх тіл, а пізніше відбуваються морфологічні зміни слизової оболонки жовчного міхура за типом асептичного запалення. Таким чином, первинну дискінезію можна розглядати як пе- редстадію холециститу без каменя.
Тривала гіпомоторна дискінезія жовчного міхура і спазм сфінктера Одці можуть зумовити застій жовчі у жовчному міхурі, що порушує її колоїдну стабільність і сприяє розвитку запального процесу та утворенню каменів.
Класифікація. МКХ-10:
К82.8 Дискінезії жовчного міхура та міхурової протоки.
К83.4 Спазм сфінктера Одці.
З урахуванням основних положень Міжнародної класифікації функціональних захворювань органів травлення, де біліарні дискінезії представлені в розділі Е дисфункцією жовчного міхура і спазмом сфінктера Одді, А.П. Пе- лещуком і співавторами (1995) рекомендується для практичного використання робоча класифікація біліарних дискінезій.
Робоча класифікація біліарних дискінезій
1. За етіопатогенетичними ознаками:
1) первинна;
2) вторинна.
2. За тонусом жовчного міхура:
1) гіпотонія;
2) гіпертонія.
3. За моторно-евакуаторною функцією жовчного міхура:
1) гіпокінезія;
2) гіперкінезія.
4. За тонусом сфінктера Одді:
1) гіпотонія (недостатність);
2) гіпертонія.
5. Поєднання різновидів дискінезії жовчних шляхів:
а) гіпотонія та гіпокінезія жовчного міхура і недостатність сфінктера Одці;
б) гіпертонія та гіперкінезія жовчного міхура і гіпертонія або (рідко) гіпотонія сфінктера Одці.
Примітка. Гіпотонія жовчного міхура часто поєднується з його гіпокінезом, а гіпертонія — з гіперкінезом.
Клінічна картина
Незалежно від форми дискінезії серед хворих переважають молоді жінки (до 30 років) астенічної конституції і зниженого харчування.
В анамнезі — стресові обставини, емоційне напруження, астено-вегетативні порушення (роздратованість, непостійна субфебрильна температура, пітливість тощо), порушення менструального циклу. Часто виявляють симптоми функціональної шлункової і кишкової диспепсії (нудота, блювання, відрижка, печія, метеоризм, бурчання та ін.).
При гіпотонічній і гіпокінетичній дискінезії жовчного міхура пацієнти часто скаржаться на тупий, ниючий біль у ділянці правого підребер’я, якому властива чітка іррадіація. Після їди він іноді посилюється. Частими є також скарги на поганий апетит, гіркоту в роті, здуття живота. При пальпації — незначна болючість у зоні жовчного міхура.
Гіпокінетична форма дискінезії жовчних шляхів частіше спостерігається в осіб з переважанням тонусу симпатичної частини вегетативної нервової системи. Цьому сприяє виділення антихолецистокініну, надмірна кількість якого значно знижує утворення холецистокініну у дванадцятипалій кишці, що у свою чергу ще більше сповільнює функцію руху жовчного міхура.
У хворих з гіпертонією і гіперкінезією жовчного міхура періодично виникає біль у правому підребер’ї, нерідко він носить характер кольок, іррадіює в праву лопатку, плече, а іноді і в ділянку серця. Біль частіше виникає раптово, повторюється кілька разів на добу, іноді супроводжується нудотою, блюванням, порушенням функції кишок. Нерідко у таких хворих виникають вазомоторний і нейровегетативний синдроми: приливи крові, пітливість, тахікардія, гіпотонія, затерплість кінцівок, відчуття страху, слабкість, головний біль.
Виникнення нападу болю в правому підребер’ї зумовлене не лише погрішностями в їжі, а й психоемоційним напруженням. Багато хворих відзначають підвищену роздратованість, порушення сну, відчуття болю в ділянці серця, серцебиття. Больовий синдром при гіперкінетичній формі дискінезії являється наслідком раптового підвищення тиску в жовчному міхурі, який скорочується також при спазмі сфінктера Люткенса або Одді. Гіпертонія сфінктера Одді рідко буває ізольованою, частіше вона поєднується з іншими різновидами дискінезії жовчних шляхів. Зокрема, вона може супроводжуватися гіпотонією спільної жовчної протоки та жовчного міхура. Спазм сфінктера Одді може зумовлюватися органічними змінами (стенозивний папіліт, камінь у спільній жовчній протоці, рак великого сосочка дванадцятипалої кишки), у цьому разі характер його сталий.
Якщо ж гіпертонія сфінктера Одді є первинною (функціональною), вона зазвичай носить непостійний характер.
При огляді хворих шкіра не змінена; підшкірний жировий шар виражений незначно, нерідко збільшений. Пальпаторно іноді відзначається болючість у зоні проекції жовчного міхура. Можуть бути позитивні симптоми Василенка, Кера, Мерфі. Зони шкірної гіперестезії Захар’їна—Геда у більшості хворих відсутні.
Під час пальпації живота поза періодом загострення відзначається незначна болючість у ділянці жовчного міхура і в надчеревній ділянці. Больові точки, характерні для хронічного холециститу, виражені нерізко або відсутні. Можливі функціональні зміни інших органів травлення (пілороспазм, гіпокінезія шлунка, дуоденостаз, гіпо- і гіперкінезія товстої кишки), серцево-судинної та ендокринної систем. У міжнападовий період іноді зберігається відчуття важкості або тиску в правому підребер’ї. Біль посилюється після гострих, холодних страв, при струсі тіла, у період менструації.
Гіпотонічно-гіперкінетичну форму дискінезії жовчних шляхів (поєднання гіпотонії жовчного міхура і спазму сфінктера Одді) досить часто діагностують у разі підвищеного тонусу парасимпатичного відділу вегетативної нервової системи і високого кислотоутворення в шлунку: 1) конституційна ва- готомія; 2) невиразкова диспепсія; 3) гострий В — хронічний первинний гастродуоденіт (передвиразковий стан); 4) пептична виразка; 5) хронічний рецидивний панкреатит; 6) черепно-мозкова травма.
Усі названі вище захворювання характеризуються наявністю спазму сфінктера Одді, що веде до застою жовчі в жовчному міхурі, а з часом — і до дилятації останнього.
Клінічні прояви гіпотонічно-гіперкінетичної дискінезії мають певні особливості: хворі скаржаться на важкість і тягнучий біль у правому підребер’ї, сухість у роті, закрепи (частіше "овечий" кал), мінливість настрою, роздратованість, втомлюваність. Під час огляду визначають фестончастий язик (відбитки зубів), що свідчить про застій жовчі в жовчному міхурі. Під час пальпації часто відзначають чутливість в зоні Шоффара (позитивний симптом Захар’їна), позитивний симптом Мюссі—Георгієвського і френікус-симптом, іноді удається пропальпувати збільшений жовчний міхур. Під час пальпації кишок визначаються спазмовані, помірно болісні відрізки товстої кишки і туге заповнення каловими масами сигмоподібної кишки.
Хворі з гіпотонічно-гіперкінетичною формою дискінезії жовчних шляхів дуже важко піддаються дуоденальному зондуванню, оскільки у них часто не розслабляється сфінктер Одді. їх потрібно ретельно готувати: за добу до дослідження і безпосередньо перед дуоденальним зондуванням хворим призначають спазмолітичні препарати (бускопан, гастроцепін).
У разі несвоєчасного лікування гіпотонічно-гіперкінетичної дискінезії жовчних шляхів швидко розвивається хронічний холецистит, а в подальшому — гострий чи хронічний рецидивний панкреатит.
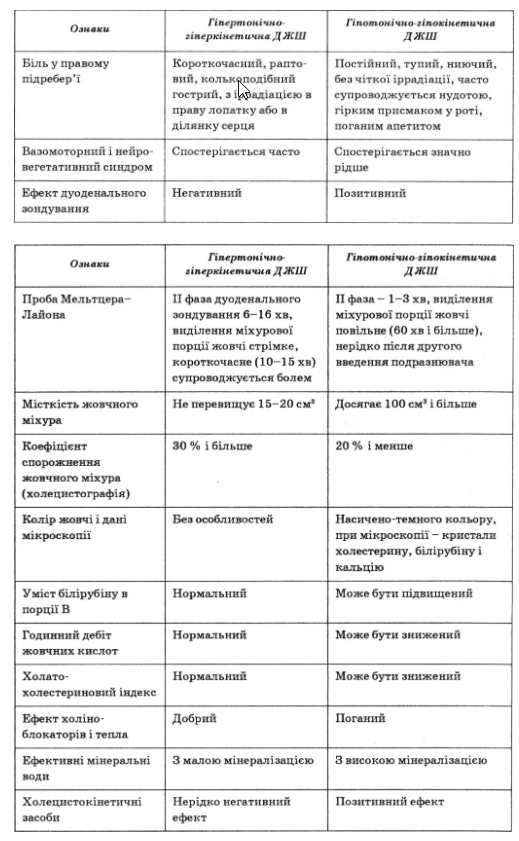
Діагностичні відмінності основних форм дискінезії жовчних шляхів.
Лабораторні та інструментальні методи дослідження
Багатомоментне дуоденальне зондування. При гіпотонічно-гіпокінетичній дискінезії жовчного міхура виділяється велика кількість (понад 70 мл) жовчі В (міхурової жовчі), час її виділення подовжується до 60 хв і більше, нерідко спостерігається позитивний повторний міхуровий рефлекс. Під час зонду вання і особливо після нього біль у ділянці правого підребер’я зменшується. У хворих з гіпертонічно-гіперкінетичною дисфункцією жовчного міхура кількість жовчі В і об’єм жовчного міхура зменшений. Виділення жовчі В бурхливе, супроводжується болем, нудотою, а іноді навіть блюванням. Після зондування не тільки не спостерігається полегшення, а навпаки, біль у правому підребер’ї посилюється. Основними ознаками гіпертонії сфінктера Одді є подовження 2-ї фази ("закритого" сфінктера Одді), яка перевищує 6 хв; переривчасте, повільне виділення жовчі у "холедохус-фазу" (фазу спільної жовчної протоки) та "фазу А"; виникнення в цей період сильного спазматичного болю у правому підребер’ї. Для гіпотонії сфінктера Одді, яка зустрічається відносно рідко, характерним є скорочення фази "закритого сфінктера Одді" (менше ніж 3 хв). Дуоденальне зондування іноді доповнюють рентгенологічним дослідженням — холеграфією, яка дозволяє визначити об’єм жовчного міхура та його моторну активність.
Дискінезія жовчного міхура і жовчних проток може супроводжуватися порушенням концентраційної функції міхура, що ускладнює розмежування жовчі А (дуоденальної жовчі) від жовчі В (міхурової жовчі). У таких випадках доцільним є використання хроматичного дуоденального зондування з метиленовим синім (прийнятий напередодні метиленовий синій перетворюється в печінці на безбарвну сполуку, яка виділяється з жовчю, не змінюючи її забарвлення). У жовчному міхурі відбувається окиснення метиленового синього і відновлення первинного забарвлення, що дає змогу відмежувати жовч В, забарвлену в темно-синій колір, від жовчі А і жовчі С (печінкової жовчі), що мають звичайне забарвлення.
Холецистографія. При гіпотонічно-гіпокінетичній дискінезії об’єм жовчного міхура значно перевищує норму, коефіцієнт спорожнення менший від 20%. У разі гіпертонічно-гіперкінетичної дискінезії відзначається швидке спорожнення жовчного міхура після пробного сніданку Бойдена.
Ультразвуковий моніторинг виявляє збільшення латентного періоду і послаблення евакуаторної "здатності" при гіпотонічно-гіпокінетичній дискінезії жовчного міхура і швидке спорожнення його в разі гіпертонічно-гіперкінетичної дисфункції: розширення спільної жовчної протоки ДО 10—14 мм свідчить про гіпотонічну дискінезію сфінктера Одді, тоді як ширина її понад 14 мм вказує на наявність органічної перешкоди відтоку жовчі, що диктує потребу проведення ендоскопічної ретроградної панкреатохолангіографії.
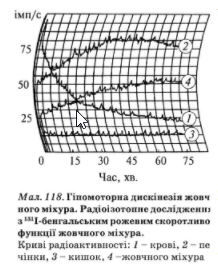
Для оцінювання функціональної активності жовчного міхура використовують також радіоізотопне дослідження (мал. 118).
У загальному аналізі крові та при біохімічному її дослідженні в разі первинної дискінезії жовчних шляхів ознаки запального процесу відсутні; не визначаються вони і під час дослідження дуоденального вмісту.
При рентгенологічному дослідженні ознаками функціональної дискінезії жовчних шляхів є: добре контрастована тінь жовчного міхура без змін величини, форми і положення, лабільність названих ознак при зміні положення
тіла, прискорення або сповільнення темпу випорожнення жовчного міхура і жовчних проток.
Критерії діагностики дисфункції жовчного міхура:
1. Повторювані епізоди помірного та вираженого болю, локалізованого в надчеревній ділянці або правому підребер’ї, які тривають 20 хв і більше, протягом 3 міс і довше. Крім того, біль може поєднуватися з однією або кількома ознаками, які перелічені нижче:
1) нудота, блювання;
2) іррадіація болю в спину або праву лопатку;
3) виникнення болю після іди;
4) виникнення болю в нічний час.
2. Порушення функції жовчного міхура.
3. Відсутність структурних порушень, які можуть пояснити ці симптоми.
Діагностичні критерії дисфункції сфінктера Одді
Виділяють три типи біліарної і один тип панкреатичної дисфункції.
Біліарна дисфункція сфінктера Одді І типу. Напад болю біліарного типу в поєднанні з трьома ознаками:
— підвищення ACT і (або) ЛФ в два рази і більше при дворазових дослідженнях;
— затримання відтоку жовчі понад 45 хв;
— розширення загальної жовчної протоки понад 12 мм.
Біліарна дисфункція сфінктера Одді II типу. Напад болю біліарного типу в поєднанні з однією або двома ознаками з тих, які наведені нижче:
— підвищення ACT і (або) ЛФ у два рази і більше при дворазових дослідженнях;
— затримання відтоку жовчі понад 45 хв;
— розширення спільної жовчної протоки понад 12 мм.
Біліарна дисфункція сфінктера Одді III типу. Тільки напад болю біліарного типу. Панкреатичний тип дисфункції сфінктера Одді може бути представлений картиною панкреатиту з гострим болем у надчеревній ділянці та лівому підребер’ї; оперізувального характеру, з іррадіацією під ліву лопатку; супроводжується підвищенням умісту ліпази та амілази у сироватці крові.
Диференціальна діагностика
Первинну дискінезію жовчних шляхів слід відмежовувати від аномалії "сифона " жовчного міхура та латентних форм хронічного холециститу без каменя. При аномаліях "сифона" спостерігаються гострі кути між шийкою жовчного міхура, його лійкою та міхуровою протокою, спіральні клапани в них, що зумовлюють їх звивистість у вигляді штопора та звуження. У хворих на сифонопатію можуть виникати напади болю, що нагадують печінкову кольку, але при рентгенологічному та ультразвуковому дослідженні каменів не виявляють, спостерігають лише надмірно виражену кривину "сифона", кулястий жовчний міхур, що, як і при атонічній дискінезії, недостатньо спорожнюється після пробного сніданку Бойдена. Запальний процес, який локалізується в шийці жовчного міхура, міхуровій чи спільній жовчній протоці, ампулі великого сосочка дванадцятипалої кишки, також дуже важко розмежувати з дискінезією жовчних шляхів.
У пацієнтів із холециститом без каменя та холангітом виявляють збільшення кількості "круглих" клітин жовчних шляхів (у нормі в жовчі порції В вона дорівнює 100—160 в об’ємі жовчі за 1 хв, а в жовчі порції С — 100—200), велика кількість слизу із значним вмістом лейкоцитів, кристалів холестерину, білірубінату кальцію; зменшення кількості жовчних кислот та величини холато-холестеринового коефіцієнта (в нормі вона дорівнює 13), визначених за порцією жовчі В. Крім того, інформативними є визначення ШОЕ, С-реактивного протеїну, концентрації сіалових кислот у крові, гіпер-а-2-глобулі- немії, підвищення температури тіла, лейкоцитозу (ці симптоми виявляють лише при загостренні запального процесу).
При хронічному холециститі біль у правому підребер’ї може тривати тижні і місяці, часто має постійний характер. Гострий біль може турбувати години або хвилини, іррадіювати під лопатку справа, супроводжуватися ознобом, нудотою, гіркотою в роті, блюванням, іноді проносом.
Для хронічного дуоденіту властиве порушення моторної функції дванадцятипалої кишки і рельєфу її слизової оболонки. Рентгенологічно часто спостерігають подразнену ампулу, прискорене просування контрастної маси по дванадцятипалій кишці, яке поєднується із затриманням її перед спастично скороченими ділянками, які чергуються з атонічними. Ендоскопічне дослідження з прицільною біопсією також дає змогу відрізнити функціональні порушення дванадцятипалої кишки від запальних змін.
Діагностика хронічного панкреатиту базується на визначенні характеру болю, даних рентгенологічних і ультразвукових досліджень, показниках зовнішньої секреції підшлункової залози, визначенні активності амілази в крові і сечі та інших ферментів, результатах копрологічних досліджень.
Лікування
Загальні принципи лікування при дискінезіях жовчних шляхів полягають у поліпшенні нейрогуморальних регуляторних механізмів жовчовиділення, усуненні дистонії вегетативної нервової системи і патологічних рефлексів на м’язи жовчного міхура, жовчних проток і сфінктерів, усуненні і лікуванні невротичних і дієнцефальних розладів, боротьбі з інфекцією, захворюваннями травної системи, гормональними розладами.
Для зменшення невротичних і діенцефальних розладів слід створити сприятливі умови праці і побуту, усунути конфліктні ситуації. Для нормалізації функціонального стану центральної нервової системи показане призначення, залежно від ситуації, седативних або тонізувальних засобів.
При явищах кардіалгії доцільно застосовувати валокордин, корвалол або кардіован по 10—15 крапель 2—3 рази на день у проміжках між споживанням їжі.
У разі церебральних невротичних симптомів хороший ефект дають транквілізатори: еленіум (напотон) по 5 мг 3-4 рази на день, седуксен (діазепам, реланіум) по 5 мг 1—2 рази на день, фенозепам, рудотель по 5 мг 2—3 рази на день, а також ноотропні транквілізатори: ноофен (фенібут) по 0,25—0,75 г 3 рази на день, адаптол (мебікар) по 0,3—0,6 г 1—3 рази на день.
Седативні препарати як самостійні засоби (белоїд, белатамінал, корвалол, препарати валеріани, відвар трави собачої кропиви та ін.) не ефективні при лікуванні хворих на дискінезію жовчних шляхів, але вони можуть посилювати дію снотворних, нейротропних заспокійливих засобів.
Для нормалізації сну призначають у невеликих дозах амітал-натрію (бар- балін) або етамінал-натрію (нембутол) по 0,05—0,1 г перед сном. У післяобідній час можна застосовувати електросон протягом 30—40 хв, що сприяє поліпшенню нічного сну.
Хворим на гіпотонічно-гіпокінетичну форму дискінезії жовчних шляхів призначають дієту з достатньою кількістю жовчогінних продуктів. Рекомендується споживати їжу 5—6 разів на день, що стимулює жовчовиділення. Остання їда повинна бути за 3—4 год до нічного сну. До харчового раціону включають: хліб з висівками або чорний житній хліб, багато овочів і фруктів, рослинні і тваринні жири (за винятком тугоплавких), вершки, сметану, некруто зварені яйця та інші продукти, які сприяють випорожненню кишок, що рефлекторно стимулює евакуацію жовчі із жовчного міхура. Варто також вживати харчові продукти, збагачені солями магнію, грубою рослинною клітковиною (висівки, гречана каша, морква, сир, капуста, помідори, яблука, м’ясо, настій шипшини тощо). Необхідно не рідше ніж один раз на тиждень проводити "сліпі" тюбажі. Бажано один раз на два-три тижні проводити дуоденальне зондування.
Для посилення виділення жовчі із жовчного міхура в кишки призначають холекінетичні препарати: магнію сульфат 20—25% розчин по 1 столовій ложці всередину натще 3 рази на день, карловарську сіль по 1 чайній ложці на 1 склянку води за 30 хв до їди 3 рази на день, берберину бісульфат по 0,005—0,01 г 3 рази надень перед їдою, відвар пижма (10 г на 200 мл води) по 1 столовій ложці 3 рази на день перед їдою, ксиліт або сорбіт 10% розчин по 50—100 мг 2—3 рази на день за 20 хв до їди, фланін по 0,05 г 3 рази на день за 30 хв до ’їди.
Доцільно застосовувати холеретичні препарати, які поліпшують як секреторні, так і фільтраційні процеси жовчоутворення. Збільшуючи вміст у жовчі холатів, вони знижують можливість випадання холестерину жовчі в осад й утворення каменів. З урахуванням наявності супутніх захворювань та індивідуальної переносимості призначають один із перелічених препаратів: алохол всередину по 1—2 таблетки 3 рази на день після їди, хол ензим по 1 таблетці 3 рази на день після їди, холагол по 0,2 г 3 рази на день наприкінці іди, нікодин по 0,5—1 г всередину 4 рази на день за 20—30 хв до іди, оксафенамід по 0,25—0,5 г 3 рази на день до іди, фламін по 0,05 г 3 рази на день за ЗО хв до іди, гепабене по 1 капсулі до їди 3 рази на день, фебіхол по 200 мг (1 капсула) 3 рази на день до їди, хофітол по 2 таблетки перед їдою, сидимерин по 0,35—0,7 г 3 рази на день перед їдою протягом 3—4 тиж.
Жовчогінні препарати рослинного походження нерідко призначають поєднано (жовчогінний збір або чай, до складу яких найчастіше входять квітки цмину польового, листя або трава деревію, плоди коріандру, кукурудзяні пластівці, шипшина).
Жовчогінний ефект дає вживання натще 25—30 мл теплої оливкової або соняшникової олії.
Використовують також рослинні та синтетичні препарати регулівної дії: пантокрин усередину по 25—40 крапель або 1—2 таблетки за півгодини до їди 2-3 рази на день до їди, настойка лимонника всередину по 20—30 крапель 2— З рази на день, настойка женьшеню по 25 крапель 3 рази на день до їди, настій заманихи (золотухи) по 30—40 крапель 2—3 рази на день до їди.
Жовчогінну дію має також Лів.52 (по 2 драже 3 рази на день), розанол (по 2—3 капсули 3 рази на день).
Хворим на гіпотонічно-гіпокінетичну форму дискінезії жовчних шляхів рекомендують пити високомінералізовані води (єсентуки № 17, арзні, баталінська) кімнатної температури (19-22 °С) по 150-200 мл 2—3 рази на день за 30—90 хв до їди (залежно від характеру шлункової секреції). Показані також фізіотерапевтичні методи лікування (фарадизація, гальванізація, діадинамотерапія). Широко застосовують тонізувальну лікувальну фізкультуру.
При гіпертонічно-гіперкінетичній формі дискінезії жовчних шляхів застосовують харчування 4—5 разів на день з обмеженням або навіть виключенням продуктів, які спричинюють скорочення жовчного міхура (жирні, м’ясні продукти, тістечка та інші вироби з жирного тіста, пиво, газовані напої, вершки, сметана, некруто зварені яйця).
При гіперкінетичній дискінезії жовчних шляхів призначають препарати прокінетичної дії: церукал (спочатку внутрішньм’язово по 2 мл 0,5% розчину 2—3 рази на день за 30 хв до їди протягом 5—7 днів, а потім у таблетках по 10 мг 2 рази на день за 40 хв до іди протягом 7—10 днів), мотиліум або координакс (по 10 мг 3—4 рази на день за 10-15 хв до їди). Ці препарати справляють регулівний вплив на функції травного тракту, посилюють тонус і перистальтику кишок, знімають спазми, прискорюють евакуацію їжі зі шлунка.
Як спазмолітичні препарати можна використовувати папаверину гідро- хлорид, но-шпу (по 2 мл 2% розчину 2—3 рази на день протягом 7-10 днів, а потім у таблетках по 0,04 г 3 рази на день протягом 1—2 тиж), дуспаталін (мебеверину гідрохлорид) по 0,2 г (1 капсула) 2 рази надень протягом 2—3 тиж, гімекролон (препарат селективної спазмолітичної дії на сфінктер Одді і сфінктер жовчного міхура) по 0,2—0,4 г (1—2 таблетки) до їди 3 рази на день протягом 1—3 тиж. При цьому досягнення терапевтичного ефекту зумовлюється не лише адекватно підібраними медикаментозними засобами, а й дотриманням пацієнтом рекомендацій щодо дієти, режиму праці та відпочинку. Щоб зняти гострий напад болю, використовують баралгін по 5 мл внутрішньом’язово 2 рази на день, гіосцину бутилбромід по 20 мг внутрішньом’язово.
Для лікування гіпертонічно-гіперкінетичної дискінезії жовчних шляхів, яка супроводжується больовим синдромом, застосовують блокатор кальцієвих каналів дицетел (пінаверію бромід) по 50 мг 3—4 рази на день після їди. Маючи властивості антагоністів кальцію, препарат не впливає на серцево- судинну систему, не має антихолінергічних властивостей, тому його можна призначати при глаукомі і гіпертрофії простати.
Міолітичний ефект дають також нітропрепарати: нітрогліцерин по 0,0005 г або 3 краплі 1% розчину під язик при болю в правому підребер’ї, нітро- сорбід по 20 мг 3—4 рази на день, сустак-форте по 1 таблетці 3—4 рази на день та ін.
При виражених невротичних реакціях терапевтичного ефекту можна досягти за допомогою сульпіриду (еглонілу), який призначають по 50—100 мг 2 рази на день внутрішньом’язово протягом 7—10 днів, а потім у капсулах по 50 мг 2 рази на день (у першу половину дня) ще 7—10 днів. У разі невротичних порушень або психотравмівних ситуацій препарат сприяє поліпшенню настрою, нормалізації сну, ліквідації диспепсичних явищ.
При виникненні нападу болю в передменструальний період доцільним є призначення гормонів жовтого тіла (прогестерон в олійному розчині внутрішньом’язово по 1 мл 4—5 разів на день до початку менструального циклу) при відсутності протипоказань (порушення функції печінки, гепатит, рак грудної залози і статевих органів, схильність до тромбозів).
Застій жовчі в жовчному міхурі сприяє його інфікуванню і розвитку запального процесу, тому доцільним є проведення дуоденального зондування незалежно від форми дискінезії жовчних шляхів. Однак у разі гіпертензійно- гіперкінетичної дискінезії його слід проводити обережно, щоб не посилити спазм міхура, сфінктерів жовчних проток, що може спричинити біль у правому підребер’ї як під час процедури, так і після неї. Для запобігання цьому ускладненню і поліпшенню жовчовиділення за 10—15 хв до введення зонда слід зробити ін’єкцію 2 мл 2% розчину папаверину гідрохлориду або 2 мл 2% розчину но-шпи (внутрішньом’язово). Повторне зондування проводять через 3—5 днів на тлі лікування седативними засобами. Збільшення об’єму жовчі порції В свідчить про позитивний вплив цієї процедури, для закріплення якого в подальшому переходять на систематичне проведення "сліпих" тюбажів на тлі курсового вживання препаратів спазмолітичної дії (папаверин, но-шпа, бускопан, гастроцепін, дуспаталін та ін.). Для тюбажів як стимулятори жовчовиділення використовують карловарську сіль, ксиліт (сорбіт), відвар шипшини, мінеральну воду.
Хворим із гіпотонічно-гіпокінетичною формою дискінезії жовчних шляхів рекомендують мінеральні води середньої мінералізації (єсентуки № 17, арзні, березівська, трускавецька, боржомі) кімнатної температури (19—22 °С) по 150—200 мл 2—3 рази на день за 30—90 хв до їди. Час уживання мінеральної води щодо споживання їжі слід установлювати з урахуванням стану кислото- продукувальної і моторно-евакуаторної функції шлунка. У разі нормального функціонального стану шлунка мінеральну воду п’ють за 1 год до їди, при зниженій кислотопродукувальній функції — за 20—30 хв (пити потрібно повільно, маленькими ковтками). Якщо ж у хворого підвищена кислотопродукція в шлунку, мінеральну воду слід пити за 1,5 години до іди (пити швидко, великими ковтками). У разі вираженої гіпотонії жовчного міхура мінеральну воду слід уживати як за 1,5 години, так і за 20—30 хв до іди з метою посилення міхурового рефлексу.
При гіпертонічно-гіперкінетичній дискінезії жовчних шляхів призначають мінеральні води відносно низької мінералізації (до 2,5 г/л), з низьким вмістом газу: моршинську № 6 (сульфатно-хлоридно-магнієво-калієва), миргородську (хлоридно-натрієва), слов’янську, смирновську, трускавецьку, єсентуки № 4, № 20. Маломінералізовані води зменшують тонічне напруження м’язів — замикачів жовчних шляхів, сприяють нормалізації рухової функції жовчного міхура, підвищуючи вироблення печінкової жовчі. Воду рекомендується пити теплою по 100-150 мл 3—4 рази на день за 1 год до іди.
Фізіотерапевтичні методи лікування застосовують залежно від форми дискінезії: при гіпотонічно-гіпокінетичній — фарадизація, гальванізація, діа- динамотерапія, міліметрова резонансна терапія; при гіпертонічно-гіперкінетичній — теплі ванни (йодобромні), душі, електросон, електрофорез за Щербаком, Вермелем, індуктотерапія, грязьові, озокеритні, парафінові аплікації на верхню половину живота, голкорефлексотерапія.
Особливість лікування хворих із гіпотонічно-гіперкінетичною дискіне- зію жовчних шляхів полягає в тому, що спочатку використовують холеспаз- молітичні препарати, а потім, після припинення болю в правому підребер’ї, призначають холецистокінетики. Доцільним є призначення седативних засобів (еленіум, адаптол, фенібут), рослинних заспокійливих трав’яних зборів (меліса, собача кропива, корінь і кореневище валеріани тощо), рослинних адаптогенів (елеутерокок, аралія маньчжурська). З метою посилення холере- зу призначають препарати жовчогінних трав зі спазмолітичним і протизапальним ефектом (хофітол по 20 крапель або 1 капсулі 3 рази на день за 30 хв до їди протягом 1 міс, фебіхол по 1 капсулі 3 рази на день за 20 хв до їди протягом 3—4 тиж, гепабене по 1—2 капсулі 3 рази на день протягом 3—4 тиж, холаголум по 1—2 капсулі 3 рази на день протягом 3—4 тиж).
У разі гіпотонічно-гіперкінетичної форми дискінезії застосовують тоні- зувальну лікувальну гімнастику, а при гіпертонічно-гіперкінетичній формі — лікувальну фізкультуру за щадною методикою.
Хворим із дискінезією жовчних шляхів показане лікування та оздоровлення в місцевих (приміських) санаторіях гастроентерологічного профілю та клімато-бальнеологічних курортах (Трускавець, Моршин, Свалява, Миргород, Березівські Мінеральні Води, Куяльник, Слов’янськ та ін.) залежно від форми дискінезії та мінерального складу вод.
Профілактика
Передумовою запобігання функціональним розладам у жовчовидільній системі є добрий стан організму, повноцінне і регулярне харчування, раціональне поєднання розумової та фізичної праці, вироблення адекватних нервово-психічних реакцій на подразнювальні чинники зовнішнього середовища. Велике значення має також своєчасне лікування захворювань, усунення причин, які можуть призвести до дискінезій жовчних шляхів.
Прогноз при дискінезії жовчних шляхів сприятливий, працездатність таких хворих тривалий час зберігається. За наявності захворювань, які призводять до розвитку дискінезії жовчних шляхів, прогноз залежить від особливостей перебігу та ефективності лікування основного захворювання.
Подальша інформація
Завжди консультуйтеся зі своїм лікарем, щоб переконатися, що інформація, яка відображається на цій сторінці, може бути застосована до ваших особистих обставин. Інформація призначена тільки для медичних фахівців.